「日中の強い眠気」と「REM睡眠(夢を見る睡眠)が”割り込む”」ことで、生活に支障が出る慢性の睡眠障害です。
簡単な説明
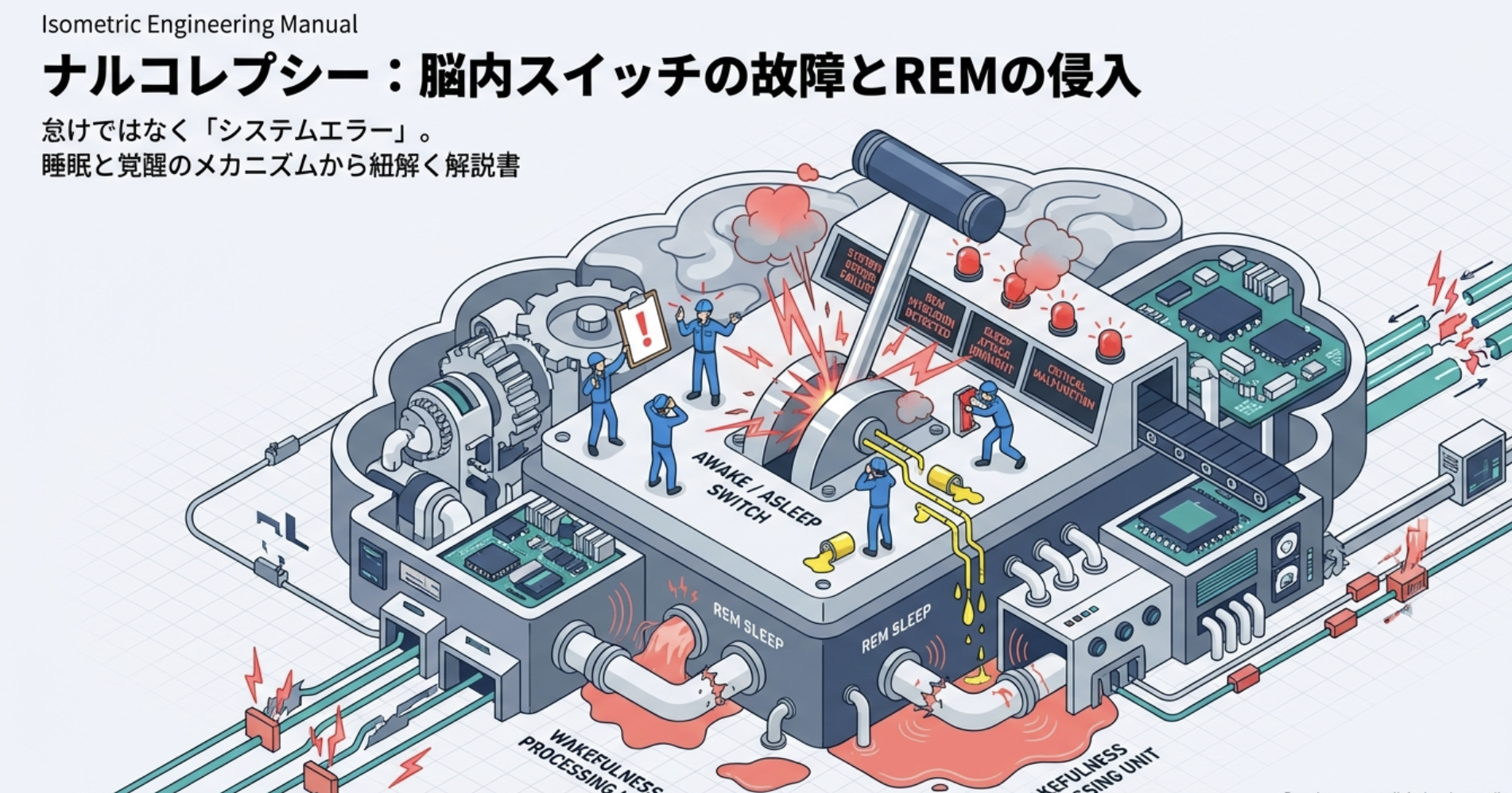
ナルコレプシーは、「脳の”睡眠と覚醒の切り替えスイッチ”がバグって、起きてるのにREMの要素(夢・金縛り・力が抜ける)が混ざってくる」感じです。
もし日中の眠気で困っているなら、我慢比べにせず睡眠専門外来でPSG/MSLTを相談するのが近道です。
特に、「笑ったら力が抜ける」「眠りに落ちる瞬間にリアルな幻覚を見る」「金縛りが頻繁にある」といった症状があれば、ナルコレプシーの可能性を疑って専門医を受診することをお勧めします。
由来
名前は narco(麻痺・眠り)+lepsy(発作)の語感で、「眠りの発作」のように見える症状から広まりました(現在は”発作”というより脳の睡眠覚醒調節の障害として理解されます)。
現代的理解の大きな転換点は、オレキシン(=ヒポクレチン)という覚醒を支える神経ペプチドの欠乏が、特にタイプ1で重要だと分かったことです。
具体的な説明
「脳には”起きるスイッチ”と”眠るスイッチ”があって、普通はうまく切り替わるのに、ナルコレプシーだと切り替えが不安定になります。だから、授業中なのに強烈に眠くなったり、笑った瞬間に力が抜けたり、夢の状態が起きている時間に混ざってきたりするんです。」
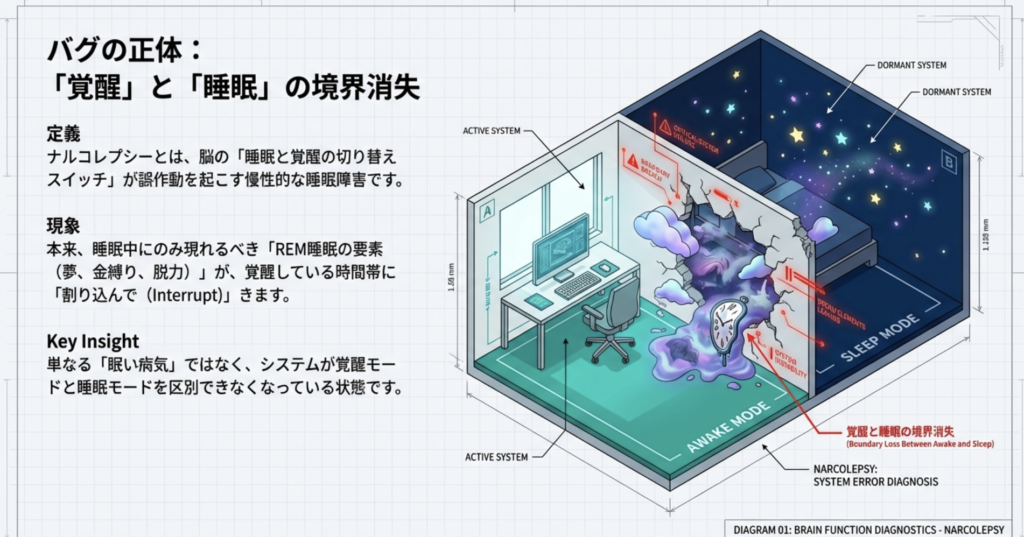
よくある症状(代表4つ)
- 過度の眠気(EDS: Excessive Daytime Sleepiness):毎日のように強い眠気
- 情動脱力発作(カタプレキシー):笑う・驚く・怒るなどの強い感情(ポジティブ・ネガティブ両方)で、数秒〜数分、筋力が抜ける(意識は保たれることが多い)
- 睡眠麻痺(金縛り)
- 入眠時幻覚(眠りに落ちる時のリアルな夢のような体験)
ポイント:2〜4は「REM睡眠の要素が起きている時に入り込む」イメージです。
どれくらい多い?
- 有病率は世界的に 10万人あたり約25〜50人(=0.025〜0.05%)程度とされます
- 発症年齢は思春期に多く、30〜39歳に第2ピークがあるという記述もあります
正常な睡眠覚醒サイクル:
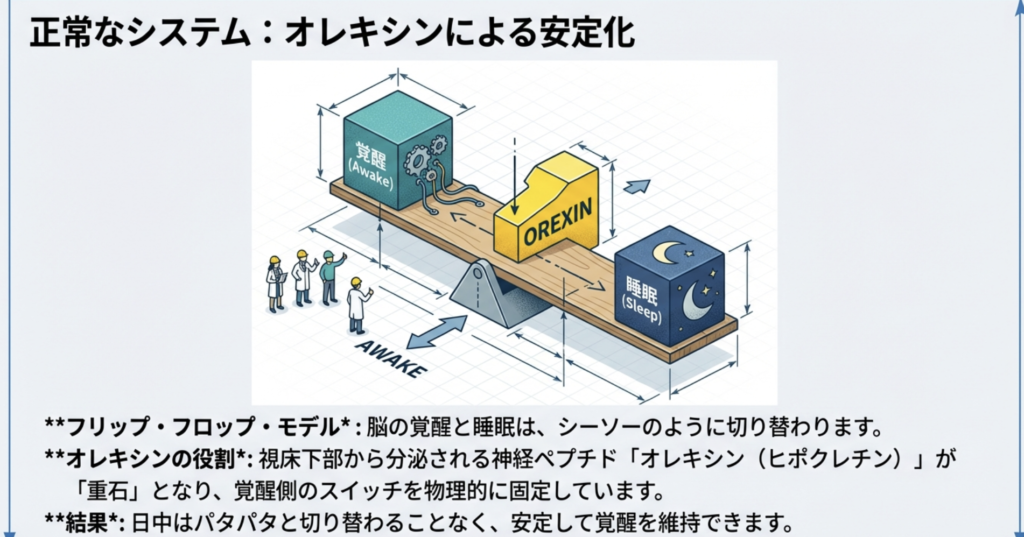
- 覚醒状態:オレキシン神経が活発に働き、脳を「起きている」状態に保つ
- ノンレム睡眠:深い眠り(段階的に深くなる)
- レム睡眠:夢を見る睡眠(通常は入眠後60〜90分で出現)
- これらがスムーズに切り替わる
ナルコレプシーの状態:
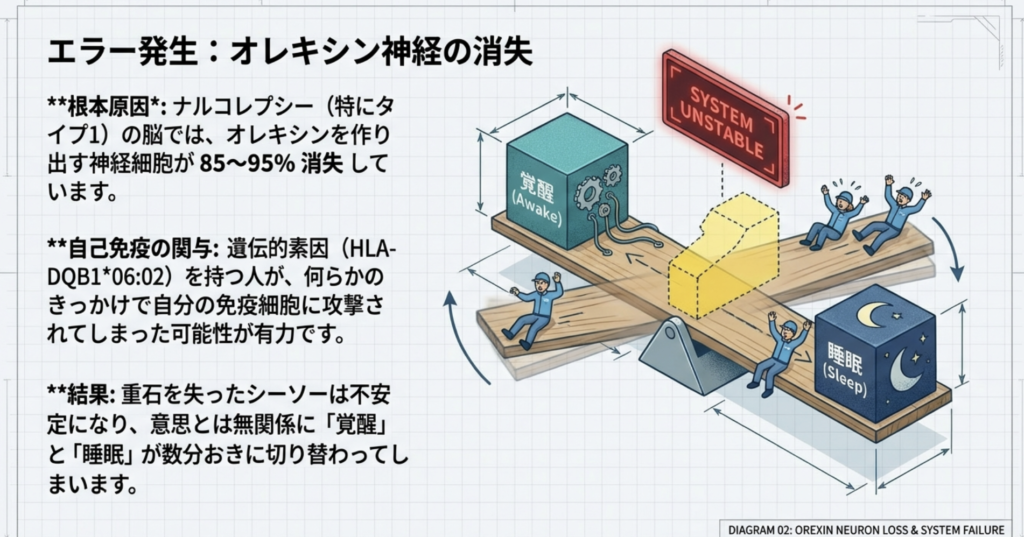
- 覚醒状態が不安定:オレキシン神経が85〜95%減少し、覚醒を維持できない
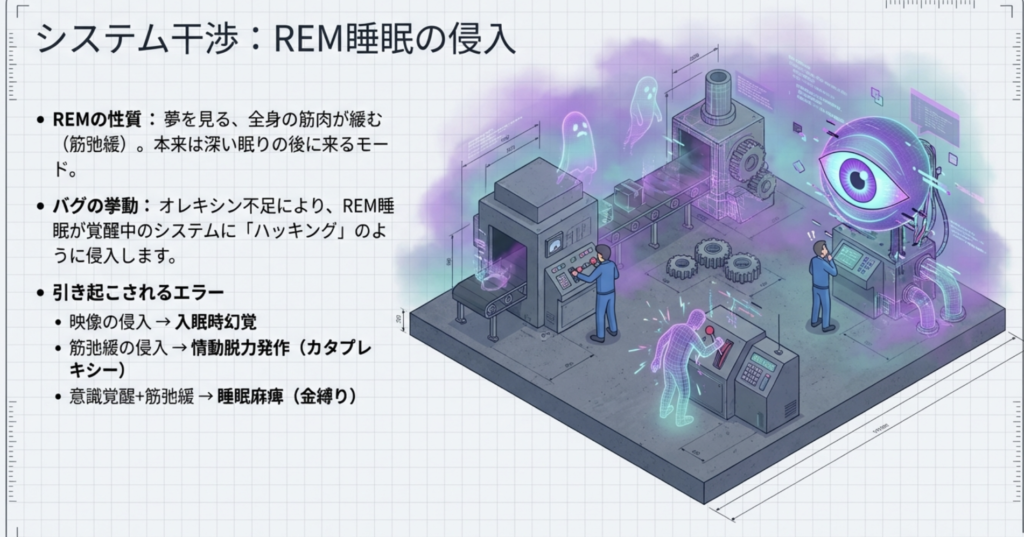
- REM睡眠の侵入:入眠後すぐにREM(15分以内)が出現
- 覚醒中にREM要素が混入:
- カタプレキシー(筋肉の脱力)← REM睡眠中の筋弛緩が侵入
- 睡眠麻痺(金縛り)← REM睡眠中の筋弛緩が目覚め時に残る
- 入眠時幻覚 ← REM睡眠の夢体験が入眠時に出現
つまり、「起きる/眠るの境界が曖昧になり、REM睡眠の特徴が起きている時間に”割り込んでくる”」のがナルコレプシーの本質です。
【視覚的理解】睡眠構造(ヒプノグラム)の比較
睡眠構造を時系列で見ると、違いがより明確になります。
正常な人の睡眠:
入眠 → 浅いノンレム → 深いノンレム → さらに深いノンレム → (約90分後)→ REM睡眠「階段を下りるように」徐々に深く眠ってから、約90分後に初めてREM睡眠が出現します。
ナルコレプシー患者の睡眠:
入眠 → (15分以内)→ いきなりREM睡眠!ノンレム睡眠の段階を経ずに、「いきなりREM睡眠」から始まることが特徴です。
これが、MSLT検査で「SOREMP(Sleep-Onset REM Period:入眠後15分以内のREM出現)」を測定する理由です。正常では起こりえないタイミングでREMが出現することが、ナルコレプシーの客観的証拠となります。
大学レベルでの説明(分類・病態・数値)
分類(ICSD系でよく使う)
- **ナルコレプシー1型(NT1):**カタプレキシーがある、または 髄液ヒポクレチン(オレキシン)低下があるタイプ
- **ナルコレプシー2型(NT2):**カタプレキシーも髄液ヒポクレチン低下も原則なし(ただし臨床は揺れます)
病態(数字)
- NT1では、脳内のヒポクレチン(オレキシン)神経が 約85〜95%減少したという報告があります
- 「カタプレキシーを伴うナルコレプシー」で、髄液オレキシンが非常に低い人が **約90%**という説明もあります
- 遺伝要因として HLA-DQB1*06:02との強い関連があり、NT1患者で90%以上にみられるというまとめもあります(ただし”あれば診断できる”ほど特異的ではありません)
【概念図】オレキシン神経の役割と欠損
正常な脳:
- オレキシン神経が視床下部外側野に存在
- 覚醒を促進する脳領域(大脳皮質、青斑核、縫線核など)に広く投射
- 覚醒状態を安定的に維持
ナルコレプシー1型の脳:
- オレキシン神経が85〜95%消失
- 覚醒促進システムが不安定化
- 睡眠と覚醒の切り替えが破綻
- REM睡眠の調節機構も障害される
この神経細胞の**「喪失」**がナルコレプシー1型の根本的な病態であり、単なる神経伝達物質の一時的な低下ではなく、構造的な変化であることが重要なポイントです。
【視覚的理解】フリップ・フロップ・モデル(覚醒と睡眠の切り替え)
睡眠と覚醒の切り替えは、「シーソー(フリップ・フロップ回路)」に例えられます。
正常な脳:
覚醒側(興奮性神経)⇄ 睡眠側(抑制性神経)
↑
オレキシン(安定化)シーソーのどちらか一方に「重石」(オレキシン)が乗ることで、パタパタと不安定に動かず、覚醒または睡眠の状態を安定的に保てます。
ナルコレプシーの脳:
覚醒側 ⇄ 睡眠側
↑
重石がない!オレキシン神経が消失することで、この「重石」がなくなり、シーソーが不安定に揺れ動きます。結果として、数分おきに覚醒と睡眠が切り替わってしまうことが、日中の強い眠気の正体です。
また、このシーソーが不安定なために、本来は睡眠中にだけ出現すべきREM睡眠の要素(夢、筋弛緩)が、覚醒時間に「漏れ出て」しまいます。これがカタプレキシーや入眠時幻覚として現れます。
具体的な検査(観察手法)と結論
1) PSG(終夜睡眠ポリグラフ)+MSLT(反復睡眠潜時検査)
MSLTは日中に4〜5回の短い昼寝機会を設け、
- 平均入眠潜時 ≤8分
- SOREMP(入眠後15分以内にREM)≥2回
なら、ナルコレプシーの客観所見として強く支持します。
**結論:主観(眠い)だけでなく、「どれくらい速く眠るか+REMが早く来るか」**を数値化して診断に近づけます。
2) 髄液ヒポクレチン(オレキシン)測定
目安として ≤110 pg/mL または 正常の1/3以下が「低下」とされる説明があります(検査室基準差はあり得ます)。
**結論:**NT1の”生物学的マーカー”として強力です。
【診断フローの理解】
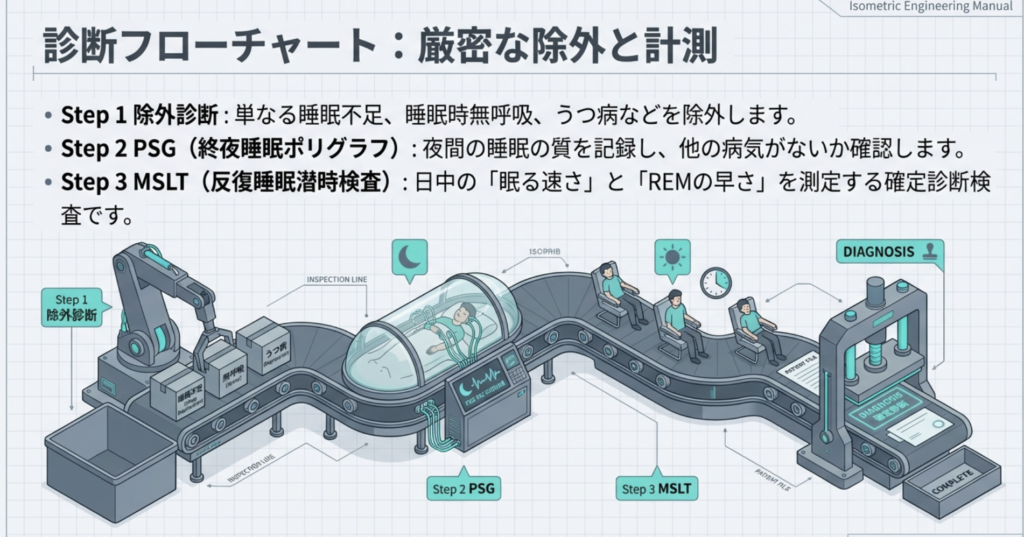
日中の過度な眠気(EDS)がある
↓
【STEP 1】他の原因を除外
- 睡眠不足?
- 睡眠時無呼吸症候群?
- 薬物・アルコール?
- うつ病などの精神疾患?
↓
【STEP 2】PSG(夜間睡眠検査)
- 他の睡眠障害を除外
- 十分な睡眠時間を確保
↓
【STEP 3】MSLT(日中の検査)
- 平均入眠潜時≤8分?
- SOREMP≥2回?
↓
【STEP 4】タイプの判定
- カタプレキシーあり → NT1の可能性大
- 髄液ヒポクレチン低下 → NT1確定的
- どちらもなし → NT2の可能性このように、ナルコレプシーの診断は段階的な除外と客観的検査の組み合わせで行われます。
例文
「授業中に毎日強烈な眠気が出て、検査でMSLTの平均入眠潜時が8分以下だったので、ナルコレプシーが疑われました。」
「笑った瞬間に力が抜けて座り込む発作(カタプレキシー)があるなら、ナルコレプシー1型の可能性が高いです。」
「怒った瞬間に顎の力が抜けて、会話ができなくなる。これもカタプレキシーの典型例です。」
疑問
- Qナルコレプシーは「ただの寝不足」とどう違いますか?
- A
寝不足は睡眠時間を確保すると改善しやすい一方、ナルコレプシーは十分寝ても日中の強い眠気が慢性的で、MSLTなどで平均入眠潜時≤8分などの客観所見が出ることがあります。
- Qカタプレキシーは「気絶」と同じですか?
- A
同じではありません。カタプレキシーは感情で誘発される筋力低下が中心で、意識が保たれることが多いとされます。
- Qナルコレプシー1型と2型の違いは何ですか?
- A
1型はカタプレキシーまたは髄液ヒポクレチン低下が鍵で、2型は原則それらがありません(ただし臨床的には再分類されることもあり得ます)。
- Qナルコレプシーと特発性過眠症の違いは何ですか?
- A
どちらも日中の強い眠気が主症状ですが、ナルコレプシーでは「REM睡眠の侵入(SOREMP)」が特徴的です。特発性過眠症では睡眠潜時は短いものの、REM侵入は見られません。また、カタプレキシーや入眠時幻覚などの「REM関連症状」もナルコレプシーに特異的です。試験では、この「REM睡眠の割り込み」が鑑別のポイントとしてよく問われます。
- QHLA-DQB1*06:02があれば確定診断ですか?
- A
いいえ。NT1で高頻度(90%以上)とされますが、「持っていても発症しない人」も多く、診断単独では決め手になりにくいとされています。
- Qオレキシン神経が減少する原因は何ですか?
- A
正確な原因は完全には解明されていませんが、自己免疫機序(自分の免疫系がオレキシン神経を攻撃する)が有力視されています。HLA-DQB1*06:02という遺伝的素因を持つ人が、何らかの環境要因(感染など)をきっかけに発症する可能性が示唆されています。
- Qナルコレプシーは進行性の病気ですか?
- A
オレキシン神経の喪失は進行性というより、ある時期に急速に起こり、その後は比較的安定すると考えられています。症状は慢性的ですが、適切な治療で日常生活の質を大きく改善できます。
- Q「金縛り」や「入眠時幻覚」は健康な人にも起こりますか?
- A
はい。健康な人でも睡眠不足やストレス時に時々経験することがあります。しかしナルコレプシーでは、これらがREM睡眠の侵入として頻繁に起こり、他の症状(EDS、カタプレキシー)と組み合わさって出現します。
- Qカタプレキシーの誘発因子は「笑い」だけですか?
- A
いいえ。笑いが最も頻度の高い誘発因子ですが、驚き、怒り、興奮など、ポジティブ・ネガティブ両方の強い感情によって誘発されます。試験では「情動(感情)によって誘発される」という点が重要なキーワードです。単なる疲労や姿勢の変化では起こりません。
- QMSLTの「SOREMP」とは具体的に何を測定していますか?
- A
SOREMPは「Sleep-Onset REM Period」の略で、入眠後15分以内にREM睡眠が出現することを指します。通常、REM睡眠は入眠後60〜90分で出現するため、15分以内の出現は異常であり、ナルコレプシーの重要な指標となります。
- Q髄液検査は必須ですか?侵襲的な検査を避けられませんか?
- A
典型的なカタプレキシーがあり、MSLT所見が明確な場合は、髄液検査なしでもナルコレプシー1型と診断できることがあります。ただし、診断が不明確な場合や、カタプレキシーがない場合(NT2の可能性)には、髄液ヒポクレチン測定が診断の決め手となることがあります。専門医と相談して判断します。
- Q
- A
- Q
- A
- Q
- A
- Q
- A
- Q
- A
- Q
- A
- Q
- A
- Q
- A
- Q
- A
- Q
- A
理解度を確認する問題
問1 ナルコレプシーで中心症状として最も代表的なのはどれですか。
- A. 反復するパニック発作
- B. 過度の眠気(EDS)
- C. 意識消失を伴うけいれん
- D. 反すう思考
正解:B
問2 MSLTでナルコレプシーを支持する所見として適切なのはどれですか。
- A. 平均入眠潜時が15分以上
- B. SOREMPが0回
- C. 平均入眠潜時≤8分かつSOREMP≥2回
- D. 夜間PSGだけで確定
正解:C
問3 ナルコレプシー1型(NT1)に強く関連するとされる病態はどれですか。
- A. ドパミン神経の増加
- B. ヒポクレチン(オレキシン)系の低下
- C. 末梢神経の脱髄
- D. メラトニン過剰
正解:B
問4 カタプレキシーの特徴として最も適切なのはどれですか。
- A. 意識消失を伴う
- B. 感情的刺激によって誘発される筋力低下
- C. 睡眠中のみ出現する
- D. 数時間持続する
正解:B
問5 ナルコレプシー1型で高頻度に認められる遺伝マーカーはどれですか。
- A. HLA-B27
- B. HLA-DQB1*06:02
- C. APOE ε4
- D. COMT遺伝子多型
正解:B
問6 ナルコレプシーと特発性過眠症の鑑別で最も重要な所見はどれですか。
- A. 日中の眠気の強さ
- B. REM睡眠の侵入(SOREMP)の有無
- C. 夜間睡眠時間の長さ
- D. 家族歴の有無
正解:B
上記の理解度テスト(選択式)
次のうち、ナルコレプシー1型を最も強く示唆する組み合わせはどれですか。
- A. EDSのみ、MSLT正常
- B. EDS+カタプレキシー、または髄液ヒポクレチン低下
- C. 不眠+早朝覚醒
- D. いびき+無呼吸
正解:B
関連キーワード
- 過度の眠気(EDS)
- カタプレキシー(情動脱力発作)
- REM睡眠の侵入(sleep paralysis / hypnagogic hallucination)
- オレキシン(ヒポクレチン)
- MSLT / PSG / SOREMP
- HLA-DQB1*06:02
- 中枢性過眠症(central disorders of hypersomnolence)
- 特発性過眠症
- 睡眠覚醒調節障害
- 自己免疫機序
- フリップ・フロップ・モデル
関連論文
1) Nishino et al., 2000(The Lancet)
概要
- **目的:**ナルコレプシー患者の髄液ヒポクレチン(オレキシン)を測定し、病態との関連を明らかにする
- **対象:**カタプレキシーを伴うナルコレプシー患者9名と対照群
結果(数値)
- ナルコレプシー患者9人中7人で”検出不能”(検出限界以下)と報告
- 残り2人も著しく低値
- 対照群では正常範囲
解釈(何を意味する?)
NT1の中核にオレキシン欠乏があることを臨床データで強く示しました。この発見は、ナルコレプシーを「症状の集まり」から「特定の神経化学的異常を伴う疾患」へと理解を大きく変えた画期的な研究です。
心理学検定的には、「生物学的マーカー(バイオマーカー)による疾患の客観的診断」という概念の重要な実例として理解すべきです。
2) Thannickal et al., 2000(Reduced number of hypocretin neurons…)
概要
- **目的:**ナルコレプシー患者の死後脳を組織学的に検討し、オレキシン神経の実態を調べる
- **方法:**ナルコレプシー患者と対照群の視床下部を詳細に分析
結果(数値)
- オレキシン神経が 85〜95%減少
- 残存する神経細胞もわずか
- 他の視床下部神経系は比較的保たれている
解釈(何を意味する?)
単なる「分泌低下」や「機能低下」ではなく、神経細胞そのものの喪失が本体である可能性を強化しました。これは、ナルコレプシーが神経変性的な要素を持つ疾患であることを示唆しています。
心理学検定的には、「機能的異常」と「構造的異常」の違いを理解する上で重要な知見です。
3) Ruoff et al., 2016(ICSD-3 と DSM-5 の診断基準整理)
概要
- **目的:**国際睡眠障害分類第3版(ICSD-3)とDSM-5における診断枠組みを比較整理
- **内容:**EDS+カタプレキシー/髄液ヒポクレチン/PSG・MSLT指標の組み合わせと診断基準の関係を明確化
結果/解釈
MSLTの 平均入眠潜時≤8分+SOREMP≥2など、臨床で使う”数値基準”の意味づけを理解するのに便利です。
心理学検定では、診断基準の変遷や、操作的診断(数値基準に基づく診断)の意義を問う問題が出ることがあり、この論文はそうした理解の基盤となります。
学術的まとめ:なぜこれらの論文が重要か
- Nishino (2000) は、ナルコレプシーに「測定可能な生物学的異常」があることを証明し、診断の客観性を大きく向上させた
- Thannickal (2000) は、その異常が「神経細胞の喪失」という構造的変化であることを示し、病態理解を深化させた
- Ruoff (2016) は、これらの知見を統合した診断基準を整理し、臨床実践との橋渡しをした
つまり、**「基礎研究の発見 → 病態メカニズムの解明 → 臨床診断基準への応用」**という、医学研究の理想的な流れを示す好例です。
覚え方
覚えフレーズ:「起きるホルモン(オレキシン)が足りず、REM(夢)が割り込む」
ゴロ:「オレ(俺)起きん!」→オレキシン不足で起きられない(やや強引ですが記憶に残ります)
イメージ図:脳内に「覚醒スイッチ(オレキシン)」があるが、そのスイッチが壊れて(85〜95%消失)、眠りと覚醒の境界が曖昧になり、REM睡眠の要素(夢、筋肉の脱力、金縛り)が起きている時間に侵入してくる
心の健康に関する重要な注意事項
ナルコレプシーと日常生活への影響
ナルコレプシーは、日常生活や学業、仕事に大きな影響を及ぼす可能性があります。
よくある誤解と偏見:
- 「怠けている」「やる気がない」と誤解されやすい
- 学校や職場で理解が得られず、孤立してしまうことがある
- 突然の眠気や脱力発作により、事故のリスクが高まる
心理的な影響:
- 自己評価の低下、抑うつ傾向
- 社会的活動の制限による孤立感
- 将来への不安
【重要】専門医への相談をお勧めします
このブログは心理学の教育的な情報提供を目的としており、医療的なアドバイスや診断、治療の代わりになるものではありません。
以下のような症状がある場合は、必ず睡眠専門医(睡眠外来)や神経内科、精神科などの専門医にご相談ください:
- 十分な睡眠をとっても日中の強い眠気が続く(3ヶ月以上)
- 感情の高ぶりで力が抜ける経験がある
- 入眠時や目覚め時に金縛りや幻覚を頻繁に経験する
- 眠気のために学業や仕事に支障が出ている
- 運転中や作業中に居眠りしてしまう
特に大切なこと: ナルコレプシーは、適切な診断と治療により、症状を大きくコントロールできる疾患です。生活調整(計画的な短時間仮眠、規則正しい睡眠スケジュール)や薬物療法(覚醒促進薬、オキシベート製剤など)により、多くの患者さんが日常生活の質を改善しています。
専門医は、PSGやMSLTなどの客観的検査を通じて正確な診断を行い、あなたの状況に合わせた治療計画を提案してくれます。「我慢すれば何とかなる」と思わず、早めに相談することが重要です。
患者さんとご家族へ
ナルコレプシーと診断された方、そのご家族の皆さまへ。
この疾患は「怠け」や「気持ちの問題」ではなく、脳内のオレキシン神経という明確な生物学的基盤を持つ医学的な疾患です。周囲の無理解に苦しむことがあるかもしれませんが、適切な治療と周囲の理解によって、充実した生活を送ることは十分に可能です。
主治医との信頼関係を大切にし、疑問や不安があれば率直に相談することが、最も確実な症状改善への道です。また、患者会などのサポートグループに参加することで、同じ経験を持つ人々からの実践的なアドバイスや心理的支援を得ることもできます。






コメント